
Lactoseintoleranz: Hintergründe und Behandlungsmöglichkeiten
01/08/2008
Machtmissbrauch durch elterliche Gewalt: Das Münchhausen-by-proxy-Syndrom
01/05/2013
Lactoseintoleranz: Hintergründe und Behandlungsmöglichkeiten
01/08/2008
Machtmissbrauch durch elterliche Gewalt: Das Münchhausen-by-proxy-Syndrom
01/05/2013Cholesterin: Eine lebenswichtige Substanz
Seit einigen Jahrzehnten wird aus Sicht der Wissenschaftsmedizin und mit großem Engagement der Pharmaindustrie das Cholesterin als hauptsächliche Ursache für die Entstehung von Gefäß- sowie Herz-Kreislauferkrankungen verantwortlich gemacht.
Wie ist es möglich, dass eine physiologisch so bedeutsame und lebensnotwendige Substanz wie das Cholesterin, nach vielen Millionen Jahren der erfolgreichen biologischen Evolution des Menschen, plötzlich so schädlich und gefährlich für seine Gesundheit sein soll?
Warum wird ein großer Teil der Bevölkerung aufgrund meist einseitiger wissenschaftlicher Schlussfolgerungen und fragwürdigen Statistiken als "gefährdet" oder "krank" eingestuft und dazu gezwungen, durch die intensive Verschreibung und Einnahme cholersterinsenkender Präparate einer angeblichen Stoffwechselstörung entgegenzuwirken?
Welche Bedeutung haben Cholesterin und der Fettstoffwechsel tatsächlich für die Gesundheit des Menschen, und welches sind — aus einer naturheilkundlichen Sicht betrachtet — die eigentlichen Hintergründe und Zusammenhänge für die Entstehung von Arteriosklerose und Herz-Kreislauferkrankungen?
Der Fettstoffwechsel des Menschen
Weil das Cholesterin eng mit dem menschlichen Fettstoffwechsel verknüpft ist, soll dieser zum besseren Verständnis kurz erläutert werden. Über die Nahrung nimmt der Mensch vor allen Dingen Kohlenhydrate, Eiweiße sowie Fette auf, die er mit Hilfe seiner Verdauungsorgane verstoffwechseln und für sich nutzbar machen muss. Chemisch betrachtet bestehen Fette aus Glycerin und Fettsäuren. Durch die jeweilige Länge der Fettsäuremoleküle unterscheiden sich die verschiedenen Fette. Je kürzer die Molekülstruktur, desto flüssiger ist das Fett und besitzt dabei einen öligen Charakter. Umgekehrt erhöhen sich mit der Moleküllänge der Schmelzpunkt des Fettes und damit auch seine Festigkeit.
Abbildung 1:
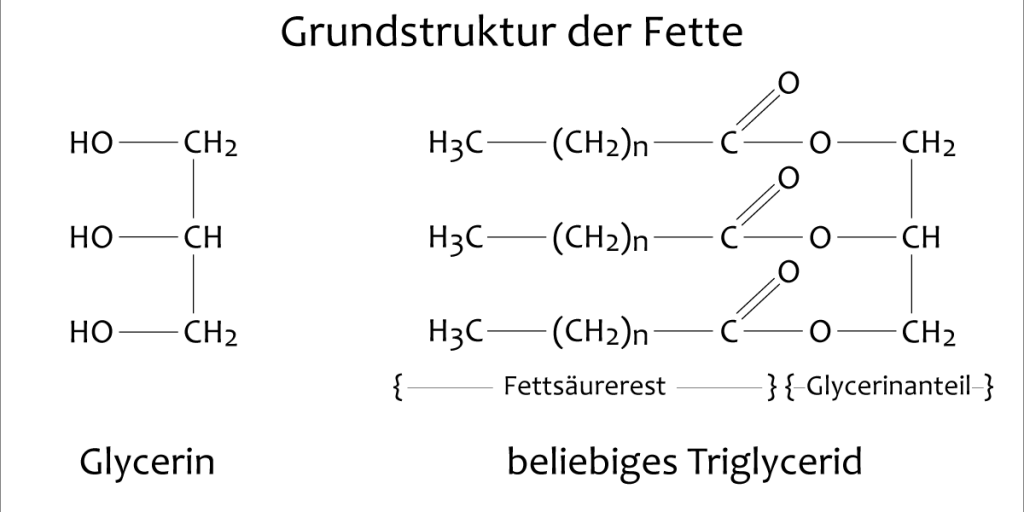
Da Fette nicht wasserlöslich sind, können sie bei der Nahrungsaufnahme nicht direkt im Darmbereich resorbiert werden. Sie müssen vorher mit Hilfe von Gallensaft sowie Enzymen (Lipasen) durch Emulgation und Aufspaltung "transportfähig" gemacht werden. Diese so aufgespalteten Triglyceride können erst dann von den Epithelzellen (Enterozyten) der Darmschleimhaut aufgenommen und wieder vollständig zusammengesetzt werden. Damit sie anschließend hinter der Darmschleimhautbarriere weitertransportiert werden können, müssen die Triglyceride in Form eines speziellen Proteinmoleküls ein weiteres Mal wasserlöslich verpackt werden. Dabei entstehen Lipoproteine, die als so genannte Chylomikronen direkt in das Lymphsystem abgegeben werden.
Über das Lymphsystem fließen nun diese chemisch verpackten "Fettpakete" in den Milch-Brust-Gang (Ductus Thoracicus) und den linken Venenwinkel, wo sie anschließend in den Blutkreislauf übergehen und durch die Arteria hepatica in die Leber gelangen. In der Leber, dem großen Stoffwechselorgan des Menschen, werden nun die Chylomikronen aufgenommen und zerkleinert, damit die Fette für den Körper gezielt zur Verfügung gestellt und verteilt werden können.
Fette besitzen im direkten Vergleich zu Zucker oder Eiweiß einen deutlich höheren Energiewert für den Organismus. Sie werden besonders in Form von Depotfett als eine wichtige Energiequelle benötigt. Außerdem dient Körperfett als Wärmeschutz und der Auskleidung innerer Organe (Nieren, Augenhöhlen etc.). Interessanterweise besteht besonders die Gehirnsubstanz fast ausschließlich aus langkettigen Fetten sowie fettartigen Substanzen wie beispielsweise Cholesterin, weswegen hierbei umgangssprachlich vom "Gehirnschmalz" die Rede ist.
Entscheidend für die Gesundheit ist jedoch insgesamt ein ausgeglichenes Verhältnis zwischen Depotfett, Organfett und zellulärem Fett. Störungen und Ungleichgewichte zeigen sich hierbei äußerlich meist in Form einer Adipositas (Fettsucht) oder einer ausgeprägten Magerkeit. Fette werden außerdem nicht nur durch die Nahrung aufgenommen, sie entstehen auch durch den biochemischen Auf- und Umbau innerhalb der Stoffwechselaktivitäten des Körpers.
Aus diesem Grund ist beispielsweise die quantitative Angabe des Fettgehaltes eines Nahrungsmittels nur eine sehr grobe Orientierung, wie viel Fett durch den Verzehr dieses Produktes vom Organismus verwendet wird. Entscheidend ist vielmehr, ob es sich beispielsweise um Triglyceride handelt, die aus gesättigten oder aus ungesättigten Fettsäuren bestehen. Fette, die einen hohen Anteil an ungesättigten Fettsäuren aufweisen, sind für den Organismus essentiell wichtig. Besonders pflanzliche Substanzen und bestimmte Fischarten enthalten viele ungesättigte Fettsäureanteile und sollten ausreichend über die tägliche Nahrung zugeführt werden.
Das Cholesterin
Aus chemischer Sicht betrachtet, handelt es sich beim Cholesterin genau genommen nicht um ein Fett, sondern um einen so genannten polyzyklischen Alkohol. Trotzdem steht das Cholesterin aufgrund seiner chemischen Eigenschaften in einem sehr engen Zusammenhang mit dem menschlichen Zell- und Fettstoffwechsel. Das charakteristische Formelbild des Cholesterinmoleküls besteht hauptsächlich aus einem Sterangerüst. Dieses wird durch vier miteinander verbundene Ringe gebildet, die ähnlich wie eine ASU-Plakette geformt sind und an bestimmten Eckpunkten verschiedene Bindungen eingehen können.
Abbildung 2:
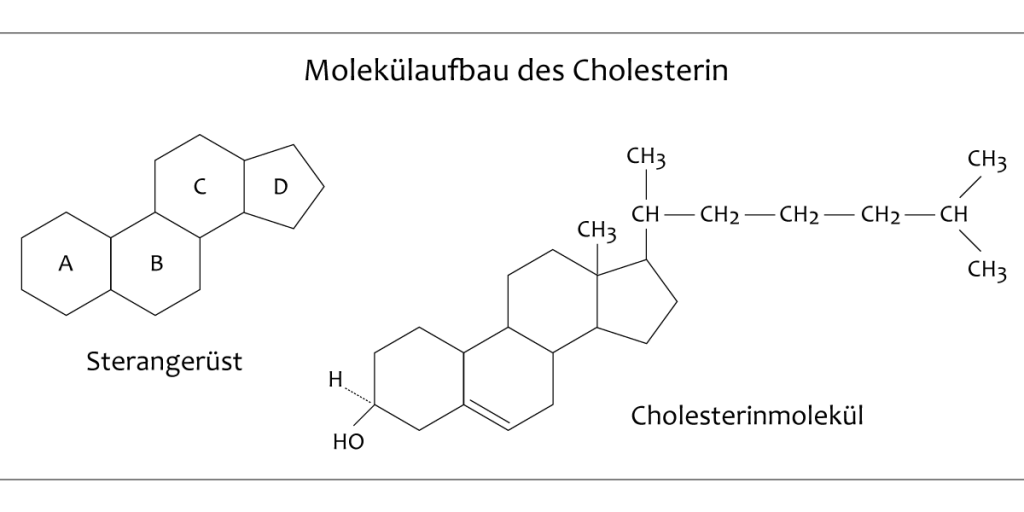
Aufgrund dieser Molekülstruktur wird das Cholesterin zur Gruppe der Sterine (Sterole) gerechnet und bildet im menschlichen Stoffwechsel die Grundlage und biochemische Vorstufe für bedeutsame Substanzen wie das Cortisol, Progesteron, Östradiol, (Trans-)Testosteron, die Cholsäure und das (Pro-)Vitamin D3.
Abbildung 3:
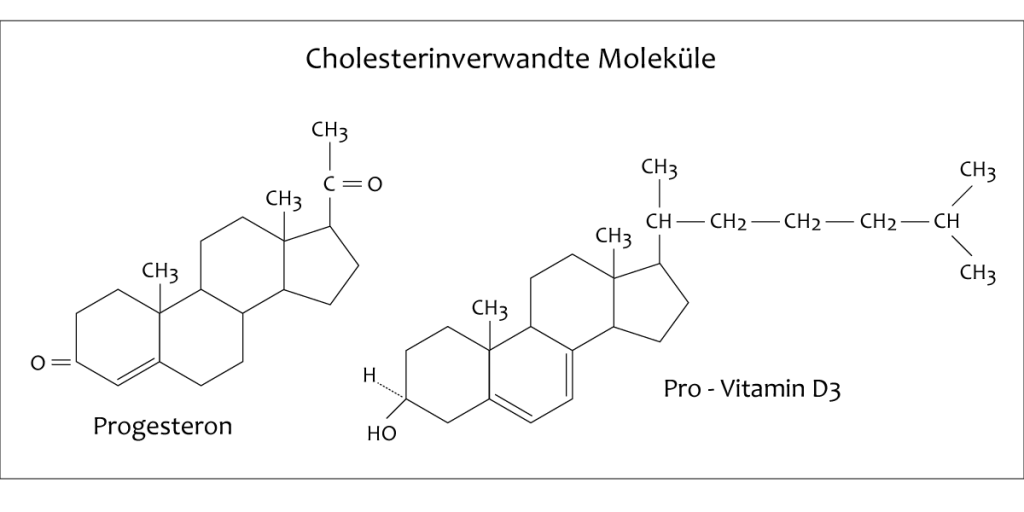
Schon relativ geringfügige Variationen im Molekülaufbau des Cholesterins führen zur Bildung dieser Substanzen, die in vielen Bereichen des menschlichen Körpers eine Schlüsselfunktion besitzen und damit die grundsätzliche Bedeutung des Cholesterins unterstreichen.
Die Hauptfunktion des Cholesterins besteht jedoch vorrangig in der Reparatur und dem Aufbau von Zellwänden. Funktionsfähige Zellen benötigen eine strukturell geschlossene, aber gleichzeitig selektiv durchlässige Zellmembran. Cholesterin sorgt dafür, dass die Körperzellen "dicht" sind und dass neue Zellen entstehen können. Dies ist ganz besonders im Bereich des Nervensystems erforderlich. Wann immer es also im Körper zu einer versärkten Beschädigung oder Zerstörung von Zellen kommt, wird ausreichend Cholesterin für Reparatur- und Aufbautätigkeiten benötigt.
Einen weiteren Hinweis auf die grundlegende Bedeutung des Cholesterins liefert auch die Tatsache, dass es in fast allen tierischen und menschlichen Zellen vorkommt und eigenständig synthetisiert werden kann, wodurch der Organismus somit von der Cholesterinaufnahme über die Nahrung unabhängig ist. Wie gleich noch genauer beschrieben wird, ist die Menge des verfügbaren Cholesterins im Körper sogar nur in einem sehr geringen Maße durch die Nahrungsaufnahme zu beeinflussen.
Leider wird diese Tatsache jedoch weitestgehend ignoriert. Im Rahmen diätetischer und medizinischer Aussagen sowie besonders in der Nahrungsmittelwerbung wird sehr häufig immer wieder das Gegenteil suggeriert. In den Köpfen der meisten Menschen ist die Vorstellung, dass ein erhöhter Cholesterinspiegel in erster Linie mit einer übermäßig cholesterinhaltigen Ernährung, wie beispielsweise durch zu viele Eier, Milch- oder Fleischprodukte zusammenhängt, noch immer weit verbreitet. Die hauptsächliche Ursache wird also irrtümlicherweise hierbei in einer "falschen" Ernährung gesucht.
Cholesterin und Lipoidstoffwechsel
Der Verdauungsweg der Triglyceride wurde bereits kurz erläutert. Das mit der Nahrung aufgenommene Cholesterin jedoch bleibt von den Verdauungsprozessen im Magen-Darm-Trakt weitestgehend unbeeinflusst. Es gelangt in die weiter unten gelegenen Abschnitte des Dünndarms, wo es nur zu einem geringen Teil resorbiert wird und über das Blut direkt in die Leber gelangt. Die Aufnahme von Cholesterin über die tägliche Nahrung ist auf diese Weise nur minimal und beträgt meist weniger als 1 Gramm pro Tag! Eine alleinige Regulation des Cholesterinspiegels über den Weg der Ernährung bleibt deswegen ohne großen Effekt auf den Körper, selbst wenn es sich dabei um cholesterinarme oder cholesterinfreie, also rein pflanzliche Nahrungsmittel handelt.
Die Aufnahme von Cholesterin über die Nahrung spielt somit so gut wie keine Rolle und besitzt nachweislich auch keinen signifikanten Einfluss auf den Cholesterinspiegel. Schon an diesem Punkt könnten Millionen von Menschen, besonders aus den westlichen Industrieländern, ihre täglichen Mahlzeiten endlich wieder entspannter und ohne Schuldgefühle genießen. Auch wären sie nicht länger den suggestiven Marketingstrategien der weltweiten Lebensmittelkonzerne ausgesetzt, die ihre so genannten "gesundheitsförderlichen" und cholesterinreduzierten Produkte auf Basis einer weitverbreiteten Unwissenheit und medizinischer Angstmacherei mit Milliardenumsätzen an die Konsumenten verkaufen.
Die Nahrungsfette treffen nach der Verdauung über die wie schon eben beschriebenen Wege wieder in der Leber zusammen. Dort entstehen Lipoproteine, die als VLDL (very low density lipoproteins) bezeichnet werden und aus bestimmten Anteilen von Triglyceriden und Cholesterin bestehen. Diese Lipoproteine werden über den Blutweg den Körperzellen zur Verfügung gestellt. Wegen des meist großen Energiebedarfs der Zellen werden aus den VLDL mehr Triglyceride als Cholesterin abgegeben, wodurch sich die Lipoproteine verändern und nun LDL (low density lipoproteins) heißen. Diese LDL werden im Allgemeinen wegen ihres relativen Cholesterinüberschusses als ein wichtiger Risikofaktor für Arteriosklerose betrachtet, besonders deswegen, weil sie lange im Blutsystem frei zirkulieren können und dabei vermutlich Veränderungen an arteriellen Gefäßwänden mit verursachen.
Sollten die Körperzellen jedoch nicht nur Triglyceride, sondern auch in einem erhöhten Maße Cholesterin für Zellaufbau und Zellreparaturen benötigen, werden die VLDL wesentlich stärker reduziert und wandeln sich zu den so genannten HDL (high density lipoproteins) um. Ein größerer Anteil an HDL gleicht das Risiko für eine mögliche Gefäßbelastung durch die LDL aus, weswegen es fälschlicherweise oft auch "gutes Cholesterin" genannt wird. Die HDL sind vor allen Dingen in der Lage, überschüssiges Cholesterin "einzusammeln" und damit die Gefäße zu entlasten.
Bei serologischen Untersuchungen wird routinemäßig durch die Bestimmung des Gesamtcholesterins sowie des jeweiligen Verhältnisses der verschiedenen Lipoproteine untereinander, wie beispielsweise der LDL zu HDL, eine quantitative Risikoeinschätzung für Gefäßerkrankungen formuliert. In durchschnittlichen Zahlen ausgedrückt, sollte das Gesamtcholesterin nicht höher als 220 mg/dl liegen. Die Höhe der LDL sollte hierbei 180 mg/dl nicht überschreiten, und der Anteil der HDL möglichst höher als 40 mg/dl sein.
Dabei ist aber zu beachten, dass die jeweils gültigen Referenzwerte und Verhältnisquotienten je nach Land und Untersuchungsmethode voneinander abweichen können. Außerdem ist eine realistische Risikoeinschätzung nur unter Berücksichtigung vieler weiterer Faktoren, wie beispielsweise Lebensalter, Geschlecht, Gewicht, Blutdruck, etc. sinnvoll, je nachdem, in wieweit wir das Cholesterin tatsächlich als einen ernst zu nehmenden Risikofaktor für Gefäßerkrankungen betrachten.
Hypercholesterinämie
Eine deutliche und andauernde Erhöhung des Cholesterinspiegels wird üblicherweise als Hypercholesterinämie bezeichnet und hat meist verschiedene Ursachen. So kann sich beispielsweise im Rahmen von bestimmten Leber-, Nieren- oder Schilddrüsenerkrankungen eine signifikante Erhöhung des Cholesterinspiegels zeigen und auf Störungen in diesen Organbereichen hinweisen. Auch gibt es Fälle von erblich bedingten Störungen des Fett- und Cholesterinstoffwechsels (familiäre Hypercholesterinämien), die teilweise zu sehr hohen Cholesterinwerten führen können.
In erster Linie sind erhöhte Cholesterinwerte jedoch die Folge einer intensiven Cholesterinsynthese innerhalb des eigenen Körpers. Die verstärkte Produktion von Cholesterin dient hauptsächlich einem eben so simplen wie physiologisch sinnvollen Grund: Zellen zu reparieren und aufzubauen. Wann immer es im Körper zu einer vermehrten Beanspruchung oder Zerstörung von Zellen kommt, ist das Cholesterin als unentbehrliche körpereigene Bausubstanz gefragt und wird für den Zellaufbau eingesetzt.
Die andere Seite der Medaille ist, dass ein erhöhter Cholesterinspiegel auch deswegen bestehen kann, weil bestimmte physiologische Kräftewirkungen den Stoffwechsel nicht richtig ergreifen können, und es dabei zu einem Überschuss von nicht ausreichend verstoffwechseltem Cholesterin und anderer Substanzen kommen kann. Dies ist beispielsweise sehr häufig bei einer Unterfunktion der Schilddrüse der Fall. Eine Hypercholesterinämie kann also sowohl vorrangig durch eine gesteigerte Synthese, als auch durch einen zu geringen Abbau von Cholesterin entstehen.
Betrachten wir kurz den Hintergrund für die erhöhte Produktion von Cholesterin: es wurde schon erwähnt, dass insbesondere Nervenzellen auf die ausreichende Versorgung mit Cholesterin angewiesen sind. Nervenzellen sind Zelltypen, die in ihrer Entwicklung eine funktionale und physiologische Spezialisierung auf Kosten ihrer Vitalität und Regenerationsfähigkeit durchlaufen haben. Die hohe spezifische Ausprägung von Nervenzellen hat zur Folge, dass diese Zelltypen viele ihrer ursprünglichen zellulären Fähigkeiten reduziert oder sogar verloren haben, weswegen sie auf eine besondere Unterstützung der sie umgebenden Gewebsstrukturen und des Stoffwechsels angewiesen sind.
So können sich beispielsweise viele Gehirnzellen nicht mehr völlig selbstständig ernähren, sondern müssen mit Hilfe benachbarter Zellen (Gliazellen) versorgt werden. Gehirnzellen haben somit teilweise ihre ursprünglichen Stoffwechselaktivitäten zugunsten einer speziellen Fähigkeit (Leitung von Nervenimpulsen, etc.) nach außen verlagert. Die geringe Vitalität der Nervenzellen führt dazu, dass sie grundsätzlich sehr empfindlich und "pflegebedürftig" sind. Außerdem werden die meisten Nervenzellen aufgrund ihrer physiologischen Fragilität und sensiblen Struktur durch ihre Umgebungsgewebe möglichst streng von den vielen verschiedenen Einflüssen des Körpers isoliert und kontrolliert gehalten. All dies führt im Bereich des Nervengewebes zu intensiven zellulären Reparatur- und Abgrenzungsaktivitäten, für die das Cholesterin als eine der wichtigsten Bausubstanzen erforderlich ist.
Aus diesen Gründen kommt es bei verstärkter Beanspruchung des Nervensystems schnell zu einem erhöhten Bedarf an Cholesterin. Das Gehirn kann sein benötigtes Cholesterin selbst synthetisieren, es wird jedoch durch den Bedarfsimpuls auch gleichzeitig in der Leber und der Darmschleimhaut gebildet, um den Körper insgesamt zu versorgen. Das in den Lipoproteinen enthaltene und außerhalb des Gehirns zirkulierende Cholesterin kann jedoch nicht die Blut-Hirn-Schranke des Gehirns überwinden und verbleibt — von den Zellen des zentralen Nervensystems ungenutzt — im Blut, was sich meist als erhöhter serologischer Wert darstellt. Die (Über-)Aktivität und einseitige Belastung des Nervensystems, sowohl in physiologischer wie auch seelischer Hinsicht, stellt deswegen den Hauptgrund für einen dauerhaft erhöhten Cholesterinspiegel dar.
Cholesterin und Arteriosklerose
Wie verhält es sich nun tatsächlich mit dem Cholesterin und der Arteriosklerose? Hierzu müssen wir mit Hilfe einiger ungewohnter Sichtweisen etwas weiter ausholen, die jedoch notwendig sind, um ein besseres Verständnis für diese Thematik zu ermöglichen. Beginnen wir hierzu mit dem Blut: das Blut können wir als ein flüssiges Organ betrachten, da es aus physiologischer Sicht alles besitzt, was ein Organ im ursprünglichen Sinne ausmacht. Damit das Blut seine Aufgabe innerhalb des Körpers erfüllen kann, muss es dafür in einem Aggregatzustand gehalten werden, in welchem flüssige, feste und gelöste Anteile innerhalb sehr eng begrenzter, aber gleichzeitig auch dynamischer Verhältnisse, ein relatives Gleichgewicht bilden. Schon geringfügige Verschiebungen innerhalb dieses Gleichgewichtes können – je nach Art des Ungleichgewichtes – schwerwiegende Konsequenzen für den gesamten Körper bewirken.
Im Menschen existieren zwei polare Kräftewirkungen, die sich gegenseitig bedingen und ständig ausbalanciert werden müssen: auf der einen Seite die Tendenz zur Auflösung und auf der anderen Seite die der Erstarrung. Oder, um es mit den Begriffen der Anthroposophischen Medizin treffender auszudrücken, die dynamische Polarität von Entzündung und Sklerose. Damit ist gemeint, dass in den verschiedenen organischen Bereichen des Menschen jeweils eines dieser Prinzipien vorherrschend ist, wobei jedoch ein relativer Gleichgewichtszustand existieren muss, damit es zu keinen Einseitigkeiten und pathologischen Veränderungen kommt.
So steht beispielsweise die Ausbildung fester Substanz in Form der Knochen- oder Knorpelbildung unter dem Einfluss des strukturierenden und verhärtenden, also sklerotischen Prinzips, welches in diesem Bereich ja sinnvoll und auch physiologisch notwendig ist. Im Gegensatz dazu finden im Leberzellgewebe oder der Dünndarmschleimhaut zahlreiche immunologische Abwehr- und enzymatische Verdauungsaktionen sowie intensive Zellteilungen statt, welche in dieser Umgebung naturgemäß dem Prinzip der Wärme, Umwandlung und Auflösung nahe stehen. Kommt es nun zu einer einseitigen und dauerhaften Einwirkung eines dieser Prinzipien in einem Organ- oder Gewebsbereich, der weder physiologisch noch anatomisch dafür geeignet ist, zeigen sich entsprechende Krankheitsbilder mit ihren jeweiligen Störungen und Symptomen.
Würden also die überwiegend "warmen" und sehr vitalen physiologischen Aktivitäten im Lebergewebe zu stark unter dem Einfluss des "kalten" und verhärtenden Prinzips geraten, führt dies zu sklerotischen Umbauprozessen, wie sie beispielsweise bei einer Leberzirrhose vorliegen. Im Gegensatz dazu besitzen nur schon geringfügige Überreizungen oder Entzündungen im Bereich des "kühlen" und empfindlichen Nervensystems gravierende Auswirkungen, wenn man dabei beispielsweise an Störungen wie Zahnschmerzen, Migräne oder Meningitis denkt.
Die Arteriosklerose ist unter anderem die Folge für einen solch einseitigen und unphysiologischen Verschiebungsprozess. Das Blut, das als ein sehr aktives und vitales Organ und gleichzeitig auch als wichtigster Wärmeträger durch die Gefäße pulsiert, gerät bei der Arteriosklerose immer mehr unter den Einfluss des kalten, verhärtenden und zusammenziehenden Prinzips.
Dieser einseitige Impuls geht in erster Linie von einem überbetonten Prozess des Nervensystems aus, was sich unmittelbar auf Puls und Atem auswirkt. Der betroffene Mensch schwingt in diesem Zustand energetisch und seelisch nicht mehr frei und gelöst in seiner Mitte, sondern verkrampft sich im Laufe der Zeit immer stärker aufgrund nervöser Anspannung, Ängsten, Überreizung und Überforderung. Gleichzeitig lebt er auch immer stärker "vom Kopf aus". Er versucht mit Hilfe seines Verstandes und unter der Beanspruchung seiner logischen und intellektuellen Denkkräfte eine Kontrollinstanz zu etablieren, um die angespannte Lebenssituation zu beherrschen und den Stress zu kompensieren. Dadurch verstärkt sich zusätzlich der einseitige Impuls, der vom Nervensystem ausgeht und somit immer intensiver und krankmachend in den Organismus hineinwirkt.
So entsteht meist ein Teufelskreis von immer mehr Kontrollstress, energetischer Verkrampfung und Festhalten, während gleichzeitig die lösenden, entkrampfenden und frei fließenden vitalen Energien "von unten" blockiert und zurückgehalten werden, wodurch der notwendige Ausgleich nicht stattfinden kann.
Diese bildhafte Darstellung ist kein abstraktes Prinzip, sondern besitzt in seinen Auswirkungen fühl- und messbare Konsequenzen in allen körperlichen Bereichen. Wir können die krankmachende Dominanz des starren und kühlen "Kopfpols" — und gleichzeitiger Schwäche des "Bauchzentrums" (auch Hara genannt) — bei den meisten Menschen gegenwärtig auf vielfältige Weise erkennen und in diesem Sinne berechtigterweise auch von einer Zeit- oder Zivilisationskrankheit sprechen.
Es ist jedoch auf Dauer unmöglich, nur mittels unserer Denkkräfte und mit Hilfe des kontrollierenden und begrenzten Verstandes heraus zu leben. Wir haben ja leider in unserer Kultur und in unserer Erziehung mit großer Einseitigkeit den Verstand und seine Leistungsfähigkeit als wichtigstes Bewusstseinsinstrument emporgehoben, um den vielen Unwägbarkeiten unserer Existenz, dem inneren Chaos der eignen Gefühlswelt oder unserer – oftmals unbewussten sowie uneingestandenen — Hilflosigkeit gegenüber den unberechenbaren Naturkräften notdürftig zu begegnen.
Viel wichtiger und auch heilsamer wäre jedoch die gezielte Hinwendung und Rückanbindung an unsere inneren Zentren des Urvertrauens und der ursprünglichen Lebensenergien, die uns frei zur Verfügung stehen und ganz unabhängig von unserem "Wollen", "Müssen" und "Machen" existieren. Schon alleine die Tatsache, dass der Mensch immer wieder den ausgleichenden Schlaf benötigt, zeigt deutlich, dass es für seine körperliche und auch geistige Gesundheit absolut notwendig ist, unter temporärer Ausschaltung seines kontrollierenden Bewusstseins in den unbewussten Strom ursprünglicher und regenerativer Lebenskräfte einzutauchen, um von den Folgen der Einseitigkeit und Überwachheit des Tagesbewusstseins befreit zu werden.
Doch zurück zum pathologischen Ursprung und Prozess der Arteriosklerose. Wirkt das überwiegend vom Nervensystem ausgehende sklerotische Prinzip zu sehr in den Blutorganismus hinein, entsteht allmählich immer mehr eine subtile Verdichtung und Verfestigungstendenz im Bereich der Blutorgane. Fast immer kommt es in Folge dabei zu einer regulativen Gegenreaktion in Form einer graduellen Entzündung als ausgleichendes und lösendes Wärmeprinzip, um der drohenden Verfestigungstendenz zu begegnen. Mittels einer lokalen Entzündungsneigung versucht sich der gestörte Organbereich auf diese Weise von dem Einfluss einer übermäßigen Verhärtung zu befreien, der er an dieser Stelle als unphysiologisch und "fremd" wahrnimmt und durch lokale Entzündungsreaktionen stofflich zu überwinden versucht.
Dies wirkt sich im arteriellen Blutgefäß bevorzugt auf die Intima aus, der innersten Schicht der Arterienwand. Hier kann es durch den reaktiven Entzündungsreiz an bestimmten Stellen zu mikroskopisch kleinen Beschädigungen und auch zu Ödembildungen und Substanzstauungen innerhalb der Gefäßwand kommen. Diese Wandbeschädigungen müssen dann wiederum unter Zurückdrängung der Entzündungsaktivität repariert und restrukturiert werden (Ping-Pong-Effekt). An dieser Stelle tritt jetzt als wichtigste lipoide Reparatursubstanz das Cholesterin auf, das ja – wie schon ausführlich dargestellt – hier nur seinen ursprünglichen Zweck erfüllt und nicht die eigentliche Ursache für den arteriosklerotischen Prozess ist.
Aber besonders dann, wenn es im Laufe dieses Prozesses zur Entstehung und Einlagerung von so genannten fibrösen Plaques kommt, verliert die Gefäßwand immer mehr ihre ursprüngliche Elastizität, wird starr und verknöchert allmählich. Die dadurch vermehrte Brüchigkeit und Unelastizität der betroffenen Gefäße stellt schon für sich allein ein ernst zunehmendes Problem dar. Begleitend findet sich meist noch eine deutliche und dauerhafte Erhöhung des arteriellen Blutdrucks (Hypertonie), wodurch gerade die sklerotisch veränderten Gefäße zusätzlich belastet werden.
Auch kommt es verstärkt bei älteren Menschen zu einer Verringerung des Calciumgehaltes in den Knochen (Osteoporose), wobei gleichzeitig die Calciumkonzentration im Blutserum zunimmt. Diese unphysiologische Transmineralisierung führt zu Kalkeinlagerungen in ehemals gut durchblutete Gefäßen und Organe, was bekanntermaßen als Verkalkung bezeichnet wird und den sklerotischen Prozess in seinem gesamten Ausmaß sichtbar macht.
Die Arteriosklerose gründet sich also nicht primär auf eine vermeintliche Fettstoffwechselstörung, wie üblicherweise angenommen wird, sondern ist vielmehr die energetische und physiologische Folge einer einseitigen und übermäßigen sklerotischen Tendenz, die sich hierbei besonders im Blutsystem manifestiert. Das Cholesterin ist zwar substanziell mit beteiligt, jedoch nicht die Ursache für diesen Prozess. Selbstverständlich kann eine Reduzierung und die gezielte Unterstützung einer ausreichenden Verstoffwechselung von überschüssigem Cholesterin in diesem Zusammenhang hilfreich sein, führt jedoch nicht zu einer grundsätzlichen Veränderung oder Heilung der sklerotischen Tendenz innerhalb des Organismus. Im Gegenteil, eine künstliche und pharmakologisch erzwungene Verringerung von Cholesterin kann auf Dauer schwerwiegende Konsequenzen für den Organismus haben, wie anschließend noch kurz erläutert wird.
Ein fettes Geschäft
Schon seit einigen Jahrzehnten machen sich Mediziner sowie Ernährungswissenschaftler Gedanken über die auffällig hohe Zahl an Patienten aus den westlichen Industrieländern mit Herz-Kreislauferkrankungen, Gefäßerkrankungen und Schlaganfällen. Der Fokus wurde dabei besonders auf die Ernährungsweise innerhalb der Bevölkerung gelegt und in direkten Zusammenhang mit einer immer stärkeren Zunahme von sklerotischen Gefäßveränderungen gebracht. Bis zum heutigen Tag wird noch immer eine fett- und cholesterinreiche Ernährung als wichtigste Ursache der Arteriosklerose betrachtet.
Aus dieser Überzeugung heraus ist eine Art medizinischer Manie entstanden, das Cholesterin als gefährliche Substanz zu diskriminieren und aus einer einseitigen Perspektive heraus, seine ursprünglichen Aufgaben im Körper missverständlich zu betrachten und negativ darzustellen. Anstelle die Bedeutung des Cholesterinstoffwechsels in einem Gesamtzusammenhang zu begreifen und die übergeordneten Aspekte eines sklerotischen Prozesses auch unabhängig vom Cholesterin zu berücksichtigen, werden stattdessen große diagnostische und pharmazeutische Anstrengungen unternommen, um sich ausschließlich und schematisch auf lebensfremde, statistische Normwerte zu fixieren.
Doch Gesundheit und ihre individuelle körperliche Dynamik lässt sich durch einseitige quantitative Schlussfolgerungen und Zielwerte weder erklären noch erzwingen. Die Vorstellung von einem "gesunden" serologischen Normwert des Gesamtcholesterins und der Lipoproteine ist zu einer fixen Idee in der Medizin und der pharmazeutischen Industrie geworden.
So führte die Tatsache, dass in den achtziger Jahren die damals akzeptable Obergrenze des serologischen Cholesterinwerts durch den Einfluss der medizinisch-pharmazeutischen Industrie willkürlich nach unten korrigiert wurde dazu, dass quasi über Nacht Millionen von cholesterinkranken Patienten entstanden sind. Und wohl nicht ganz zufällig sind in der ärztlichen Verschreibungsroutine cholesterinsenkende Medikamente unentbehrlich geworden und nicht mehr wegzudenken, da seit dieser willkürlichen Normwertabsenkung die meisten Menschen nun offensichtlich cholesterinkrank sind. Wohl auch deswegen sind chemische Cholesterinsenker einer der größten und auch profitabelsten Umsatzposten im Pharmabereich.
Diese Sichtweise und dieses Verhalten hat seinen Ursprung in den USA, wo über viele Jahre sehr viel Energie und Geld in die Erforschung und Entwicklung von krebswirksamen Medikamenten investiert wurde, was aber nicht den erwarteten wirtschaftlichen Erfolg für die Pharmaindustrie einbrachte. So suchte man intensiv nach dem "next big thing", um mit weniger Aufwand und höherem Profit einen Absatzmarkt für Präparate zu erschließen, die möglichst viele Menschen regelmäßig und langfristig einnehmen müssen.
Auf diese Weise etablierten sich die cholesterinsenkenden Medikamente sehr schnell in einem Land, in dem schlechte Essgewohnheiten sowie geringe Nahrungsmittelqualität vorherrschen und seine Bewohner große Angst vor dem eigenen Versagen innerhalb des konkurrenzbehafteten und fitnessbetonten "American Way of Life" haben. Unter dem Einfluss einseitiger wissenschaftlicher Aussagen und entsprechender Statistiken lassen sich immer wieder medizinische Maßnahmen oder Medikamente vermarkten, deren Wirkung und Nutzen oft zweifelhaft sind oder auf Dauer für viele Menschen sogar schädlich sein können.
Tatsächlich werden die langfristigen Auswirkungen chemischer Cholesterinsenker mittlerweile sehr kritisch betrachtet und es lassen sich sogar direkte Zusammenhänge im Auftreten bestimmter Symptome und Krankheitsbilder nachweisen. Es ist auffällig, dass die durch einen langfristig verminderten Cholesterinspiegel auftretenden Störungen überwiegend einen Bezug zum Nervensystem besitzen, was jedoch nicht überraschend ist, wenn man sich noch einmal die Grundfunktionen des Cholesterins vor Augen führt.
Ein niedriger Gesamtcholesterinspiegel führt laut verschiedener Studien häufig zu Depressionen und depressivem Verhalten, zu erhöhter und unkontrollierter Aggressionsneigung sowie zu Störungen der Gedächtnisfähigkeiten und Schlafstörungen. Aber auch ein erhöhtes Krebsrisiko durch die insgesamt verminderten Reparatur- und Isolationsmöglichkeiten an den Zellmembranen scheint hierbei eine bislang noch unterschätzte Rolle zu spielen.
Die am häufigsten verwendeten chemischen Cholesterinsenker basieren auf dem Wirkungsmechanismus der so genannten Statine, die auf biochemischen Weg in der Zelle die Cholesterinsynthese hemmen, wodurch diese kein Cholesterin mehr selber herstellen können. Dadurch wird in eine elementare Ebene des Zellstoffwechsels eingegriffen und somit ein bislang physiologisch sinnvoller und auch lebenswichtiger biochemischer Prozess intensiv manipuliert.
Schon aus diesem Grund, sollte der Einsatz solcher Präparate sehr sorgfältig abgewogen und kritisch hinterfragt werden, anstatt sich nur schematisch und routinemäßig Cholesterinsenker verschreiben zu lassen und einzunehmen.


